患者様のご家族よりお手紙を頂戴いたしました~ファミリークリニック蒲田~
こんにちは、ファミリークリニック蒲田 相談員の松村です。
先日、患者様のご家族よりお手紙を頂戴いたしました。
 お手紙画像掲載のご了承をいただきました。素敵なお手紙をありがとうございます。
お手紙画像掲載のご了承をいただきました。素敵なお手紙をありがとうございます。
今回は諸事情により訪問診療終了となりましたが、「今後もファミリークリニック蒲田の先生やスタッフに引き続きお願いしたかった」とお言葉を頂き、私どもも携わることができましたことを改めて御礼申し上げます。ありがとうございます。
ファミリークリニック一同、患者様やご家族様が穏やかな生活を過ごしていただけますよう努めてまいります。
医療法人社団 双愛会
ファミリークリニック蒲田
相談員 松村

〜フレイルと運動について〜在宅リハビリテーションセンター
前回までフレイル(虚弱状態)を 予防・早期発見するチェックシートの活用 と、 栄養の重要性 についてお話しました。
今回はご自宅で気軽にできる運動と組み合わせたフレイル予防・改善についてのお話です。
高齢者におこりやすいフレイルは予防することができると言われており、フレイルになったとしても戻ることが可能とも言われています。
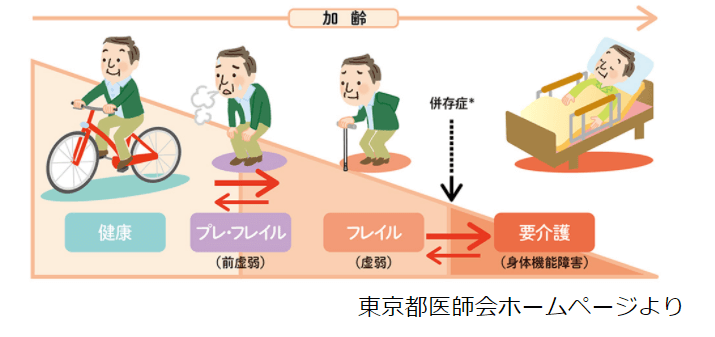
フレイル予防は、筋肉や骨をつくるためのタンパク質を中心としたバランスのよい栄養を食事から摂取することと、軽い運動から始めて適度な運動を行って筋肉量を減少させないことが重要です。

そもそも、筋肉量は20歳ごろをピークに減っていき、80歳代では20歳代の60%に減少すると言われています。
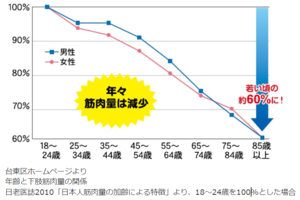
しかし、高齢者であっても適切な運動を行うと、筋力低下に対しては筋力が維持改善されることがわかっています。
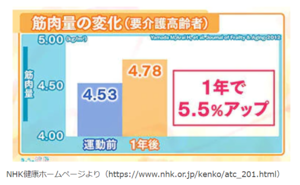
運動はお持ちの疾患や身体能力に合ったものから始めることが大切です。
おもな運動として
1,関節や筋肉を柔らかくするストレッチ
2,筋力トレーニング
3,歩行などの有酸素運動(時間をかけて行う低負荷の運動)
4,バランストレーニング
ベッドの上で手足のストレッチや運動を行うことから始まり、椅子に座っての運動、立ち上がっての運動、バランスをとる運動、屋外での長めの歩行、などと少しずつ強度を増やし、無理なく安全に楽しく、継続して行うことが重要です。
一般的な高齢者においては一回30分から40分程度の運動を週2回程度行うとよいとされています。ただし、今まで運動習慣のなかった方や、コロナ自粛によりフレイルになっていらっしゃる方は、1日10分程度の運動を2〜3回にわけて行うことから始めてみましょう。
注意点として、筋力が不十分な状態で、いきなり立ち上がったり、無理に歩行しようとすると転倒や骨折を起こす危険があります。
(運動をはじめる前にはかかりつけ医への相談するとよいでしょう)
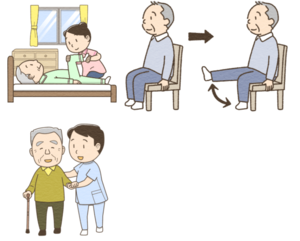
運動は食事とセットで行う必要があります。低栄養状態で運動を行っても筋肉がつかないどころか、低栄養状態を助長してしまいます。筋肉をつけるために必要な良質なタンパク質を含むバランス良い食事が必要です。
フレイルの進行を予防するためには、フレイルの悪循環(フレイルサイクル)に乗らないことが予防の第一歩となります。
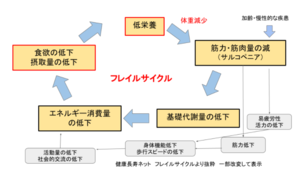
当院リハビリテーション専門医の診療では、このフレイルサイクルのどこに問題があるかを評価し問題点を抽出し、介入方法などをご提案します。
 フレイルがご不安な方、食事量の判断やどんな運動をしていいのかわからない、といったお悩みの場合は、ぜひリハビリ専門医のリハビリ診療にてご相談ください。
フレイルがご不安な方、食事量の判断やどんな運動をしていいのかわからない、といったお悩みの場合は、ぜひリハビリ専門医のリハビリ診療にてご相談ください。

お問合せ先
双愛会 ファミリークリニック
リハビリテーションセンター
原田 俊
電話番号:03-5480-1810
reha@twinheartmedical.com

🍙糖尿病の食事療法の基本🍙
ファミリークリニック 管理栄養士の青山です。
糖尿病食というと『食事制限』というイメージがあるかもしれませんが、食べる量やタイミング、組み合わせ次第でいろいろなものを食べることができます。
今回は、糖尿病の食事療法の基本についてのお話です。
1.食事は抜かない!規則正しく3食たべる。
食事の回数や食事時間が日々違う場合、血糖の変動が大きくなります。
いつもだいたい決まった時間に食べることが大切です。また、1日分の栄養を一度にとることも血糖の急上昇に繋がります。朝昼夕3回に分けて、同じくらいの量を食べるようにしましょう。間食も血糖の上昇につながるので、少量の果物やおやつは食後のデザート程度にしましょう。

2.食事は主食・主菜・副菜そろえてバランスよく

毎食1汁3菜用意するのはとても大変ですよね。
1つの料理でも上記3つの中から1種類ずつ入れるように意識してみましょう。
例)納豆ご飯 → 納豆ご飯+ほうれん草のおひ浸しなどの野菜料理1品
牛丼 → 牛丼+サラダ または ねぎだく
かけそば → 鶏肉や白菜などの野菜も入れた具だくさん蕎麦
ジャムパン → サンドイッチ(ハム野菜サンド)
3.糖質の量には注意
様々な食品のうち、糖質の多い食品が多くなると血糖の上昇にもつながります。
主食(ご飯、パン、麺類)だけでなく果物、芋類、飲み物にも注意が必要です。
おかずに芋類が入る場合や、食事で果物を食べる場合には、主食を控えめにして調整しましょう。また、果物の入ったジュースや甘いコーヒー、スポーツドリンクなどにも注意が必要です。今は0カロリーや無糖の商品も増えていますので、そういった商品を選ぶようにしましょう。
4.腹八分目!ご自身に合った食事量を意識しましょう。
1人ひとりにとって適切な量というものもあります。先生からの指示エネルギー量をもう1度確認してみましょう。エネルギー量の目安は、 標準体重{身長(m)×身長(m)×22}×25〜30kcal です。
※活動量が少ない方や体重が増えてきている方は標準体重×25がお勧めです。
糖尿病の方に限らず、健康な方であっても上記4つの項目を意識することで生活習慣病の予防に繋がります。糖尿病食は健康食。頭の片隅に置いて、毎日でなくても日々少しずつ気をつけていきましょう。個別の食事療法については医師や管理栄養士にご相談ください。
医療法人社団 双愛会
ファミリークリニック
在宅リハビリテーションセンター
管理栄養士 青山

患者様のご家族よりお手紙を頂戴いたしました~ファミリークリニック蒲田~
こんにちは、ファミリークリニック蒲田 相談員の小島です。
先日、患者様のご家族よりお手紙を頂戴いたしました。
 お手紙画像掲載のご了承をいただきました。素敵なお手紙をありがとうございます。
お手紙画像掲載のご了承をいただきました。素敵なお手紙をありがとうございます。
「5日間という短い期間でしたがとても心強くすごすことが出来ました」とお言葉を頂き、私どもも携わることができましたことを改めて御礼申し上げます。
ファミリークリニック一同、患者様やご家族様が穏やかな生活を過ごしていただけますよう努めてまいります。
医療法人社団 双愛会
ファミリークリニック蒲田
相談員 小島
SECURITY ACTION(二つ星)を宣言しました
こんにちは、双愛会 総務・IT担当の前島です。
当院はこの度、経済産業省の公的機関である独立行政法人情報処理推進機構(IPA)が実施している「SECURITY ACTION」に於いて、二つ星を宣言させていただきました。
「SECURITY ACTION」は中小規模の企業や経営団体が、情報セキュリティ対策に取り組むことを自己宣言する制度で、安心・安全なIT社会を実現するために創設されたものとなります。
IT化の進む昨今では、大企業だけでなく、その取引先である中小企業、時には医療機関もサイバー攻撃の対象となることがあり、情報資産の取扱いには充分な注意が必要です。
宣言にあたりましては、セキュリティの専門家をお招きしまして、密な相談の上で、虚弱性の洗い出しや情報資産の管理について見直しを行い、今後の行動計画を立てました。
当院は今後も患者様、地域の皆様の大切な情報資産を扱っているという意識を常に持ち、セキュリティ強化に努めて参りたく考えております。
今後とも、双愛会をどうぞよろしくお願いいたします。
[ 参考 ]セキュリティアクションについて (IPAホームページ)
医療法人社団 双愛会 ファミリークリニック
総務担当 前島

~排便コントロールについて~月刊*ファミクリWOCかわら版_vol.4
皮膚・排泄ケア認定看護師の野口です。
今年のバレンタインデーは日曜日ということで、自分用にチョコを買って、まったりされた方もいらっしゃるのではないでしょうか。毎日奔走して頑張っているのですから、自分自身にちょっとしたご褒美も必要ですよね。今回はコンチネンス(排便)についてお話します。
訪問看護の依頼に「排便コントロール」が上位にあります。看護師による排便ケアは、便秘や下痢の困りごとを解決しようとする問題志向型です。大切なのは本人が排便をコントロールできる状態です。「明日はデイサービスだから、今日出そうか。」といった自己決定を支えるよう、働きかけることが重要です。
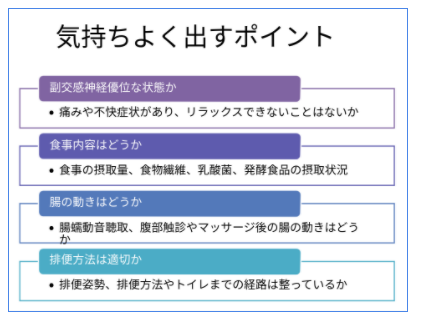
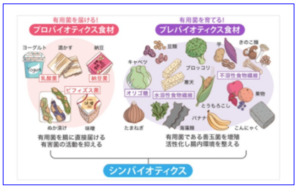
腸内環境を良くする食事
腹部マッサージの方法
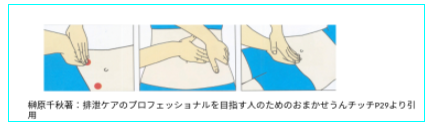
排便時の姿勢
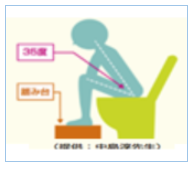
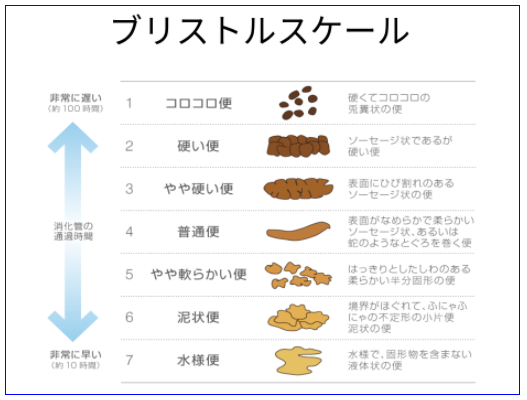
世界共通のブリストルスケールを使って、排便日誌をつけてみましょう。目指すは3・4・5の便です
BBS(Buristolstool)
便の量は「片手一杯、両手一杯」という記録が多いのではないでしょうか。手の大きさは人それぞれですので、施設基準として粘土で疑似便を使って写真便の量は「片手一杯、両手一杯」という記録が多いのではないでしょうか。手の大きさは人それぞれですので、施設基準として粘土で疑似便を使って写真で表すのも良いでしょう。
次回は創傷の巻です!お楽しみに。
WOC分野のご相談を受け付けています。ファミクリへお気軽にお問い合わせください^ ^
お電話の他、ファミクリWOC相談フォームからもお問い合わせいただけます。
医療法人社団 双愛会
ファミリークリニック蒲田・品川・多摩川
野口祥子(のぐちやすこ)
皮膚・排泄ケア認定看護師

PCAポンプの性能比較
こんにちは、緩和ケアセンターの神林です。
以前に「在宅緩和ケアチームの疼痛緩和治療について」という記事で麻薬の投与についてブログで取り上げましたが、以前ご紹介したアキュフューザー(デイスポ注入ポンプ)の他に当院では小型シリンジポンプを採用しています。シリンジポンプの利点は流速の変更ができ、投与量を変更ことで疼痛コントロールを図ることが出来ます。(アキュフューザーにはこの機能はありません)
アキュフューザーは重さが軽くメカニカルな構造でないことが利点になります。

患者様の病状や在宅療養環境をアセスメントし最適な機器の提案をさせて頂きます。
医療法人社団 双愛会
ファミリークリニック
緩和ケアセンター 神林

👹栄養”豆”知識〜節分行事食〜👹
ファミリークリニック管理栄養士の青山です。
もうすぐ節分ということで、直前ですが節分で食べられる料理についてご紹介します。

◯豆
豆まきの豆を食べるのは、福を取り込んで1年健康に過ごせるようにとの願いが込められています。炒った大豆が一般的ですが、落花生を使う地域もあります。
◯恵方巻
元々は関西ではじまり、コンビニやスーパーで広く販売されるようになったことで、とても有名になりました。七福にちなんで7種の具をいれるようです。
◯イワシ
鬼はイワシと柊が苦手とされていて、節分には柊に焼いたいわしの頭を刺した「焼嗅(やいかがし)」を玄関先に飾る風習があります。これは、鬼(災い)が入ってこないようにするおまじないです。これにちなんで、いわし料理を食べる風習もあります。塩焼きや蒲焼き、丸干しを焼いたりしてもおいしいですね。
◯けんちん汁
主に関東地方の寒い冬の行事に食べるけんちん汁。野菜をごま油で炒めて、出汁で煮込んだ料理です。建長寺(けんちょうじ)というお寺の精進料理が由来とも言われていますます。縁起物というよりも寒い時期に身体を温めるために食べられていたようです。こんにゃくは身体の中をきれいにするという意味で大晦日や節分に食べられる食品なので、けんちん汁に入れると効果UPですね。
◯節分そば
節分は旧暦の大晦日に当たる日です。大晦日に年越しそばを食べるように節分にもそばを食べる習慣があります。厄を断ち切る、健康祈願、運気向上などの願いが込められているようです。
【 食べやすくするポイント 】
行事食はご自宅で過ごす高齢の方にも楽しんで頂きたいものですが、恵方巻にかぶりついたりするのは正月の餅同樣、噛んだり飲み込んだりする力の弱い方には難易度が高い料理です。そこで節分の行事食を少し食べやすくするポイントを合わせてご紹介します。
◯豆
炒った大豆は固く、噛む力が弱い方はそのまま飲み込んで窒息してしまう危険もあります。煮豆やゆで落花生、たまごボーロなどで代用してもいいのではないでしょうか。
◯恵方巻
海苔巻1本そのまま食べるのではなく、普通の太巻き寿司のように食べやすい大きさにカットして食べるのもおすすめです。また、板海苔で巻くのではなく、刻み海苔や青のりをまぶして海苔巻のような見た目にしてもらったり、中に巻く具材も刻んだものを並べて巻くをいうのもオススメです。
◯イワシ料理
イワシは骨も多く、調理法によってはぱさついて食べにくくなってしまいます。そのため、イワシはつみれにして食べていただくことをオススメします。
◯けんちん汁や蕎麦
水分でムセてしまう方は、けんちん汁や蕎麦はムセ(誤嚥)に注意です。片栗粉やとろみ剤でつゆにとろみをつけると良いでしょう。麺は1/2や1/3サイズに短めにすると勢いよく吸い込まずに済みます。また、けんちん汁は野菜やこんにゃくなど食物繊維をたくさんとることができますが、噛む力や飲み込む力が弱い方は、ごぼうやこんにゃくは避け、大根・人参・玉ねぎ・豆腐など食べやすい具材だけ盛り付けるようにしましょう。
全く同じものでなくても、行事食の雰囲気を楽しんで頂くことも大切です。食べやすくする一工夫をして、ご家族皆さんで季節の食事を楽しんでいただけたらと思います。
医療法人社団 双愛会
ファミリークリニック
管理栄養士 青山

~ストーマについて~月刊*ファミクリWOCかわら版_vol.3
新年を迎え、本格的な寒波が身に染みる今日この頃、皆様いかがお過ごしですか?
寒さはストレスになりますので、帰宅後はゆっくりと湯舟につかって温まりましょう。
今回はストーマについてお話します。
ストーマとは、腸や尿管を使ってつくる便や尿の出口です。ストーマにはギリシャ語で口という意味があります。ストーマの形によっておちょぼ口だったり、たらこのような口だったり、一人ひとり個性があります。
消化管ストーマの種類
消化管ストーマで使用される腸の部位と便の形状
消火器ストーマには結腸ストーマと小腸ストーマがあり、出口の孔が1つの単孔式と孔が2つの双孔式があります。特に双孔式では口側がどこにあるのかが重要です。
単孔式
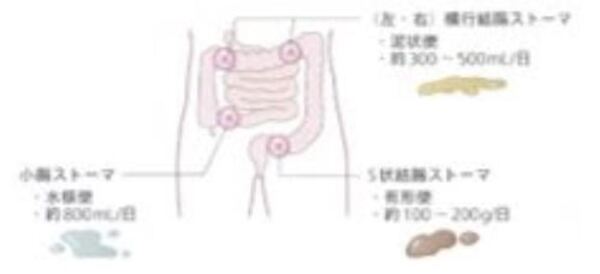
双孔式
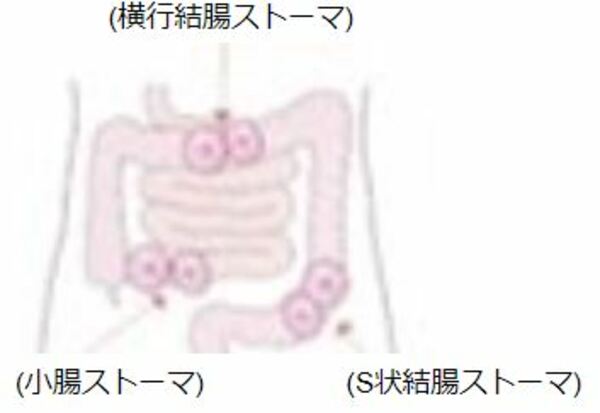
図)松浦信子・山田洋子著 快適!ストーマ生活P9.12.13 より引用
ストーマの名称
普段からのストーマの記録に「ストーマ周囲皮膚障害なし」という記載を目にします。
それでは皮膚障害がある場合はストーマ周囲のどの部分に障害があると表示しますか?
以下を参考に記録や相談ができるといいですね。
例えば、ストーマ粘膜から1cm以内は「ストーマ近接部」といいます。この部分に面板が密着していないと排泄物の漏れに繋がり、発赤やびらんが起こりやすいため、一番に覚えて頂きたい名称です。
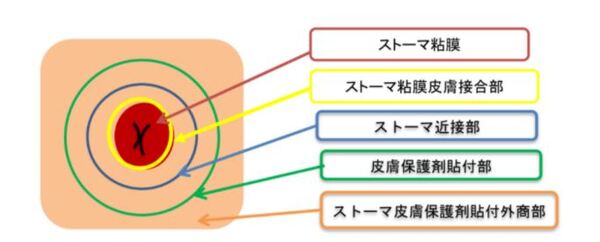
物事を相手に伝える場合、ストーマに限らず共通言語が必須であることがよくわかりますね。
次回はコンチネンスの巻です。お楽しみに!!
日常的に困っている皮膚・排泄ケア分野のご相談をファミクリ宛にお気軽にどうぞ!お電話の他、ファミクリWOC相談フォームからもお問い合わせいただけます。
医療法人社団 双愛会
ファミリークリニック蒲田・品川・多摩川
皮膚・排泄ケア認定看護師
野口祥子(のぐちやすこ)

『ケアマネ版「ACP入門」』に登壇しました~在宅緩和ケアセンター~
こんにちは、在宅緩和ケアセンター 看護師長の神林です。
先月上旬に大田区介護支援専門員連絡会主催研修『ケアマネ版「ACP入門」』に在宅緩和ケアセンター長の田代医師とともに登壇しました。
ACPとはAdvance Care Planningの略で「今後の治療・療養について患者・家族と医療従者が予め話し合う自発的なプロセス」と定義されるものです。
最近では厚生労働省が「人生会議」と称して医療・介護従事者への啓発を勧めています。
ひとりの人間の死生観・生き方・死に方を尊重するためにはどうしたらよいか。答えが見つからない取り組みですが、「良い死」はひとつではなく、多様な価値観を汲み取れるような関わりが必要だと感じます。死に対して言及することに高いハードルがあることもありますが、患者様は普段関わりを持っているケアマネジャーを始めとする介護従事者へ、そっと本音を話されることもあり、在宅で関わるすべての職種に知ってほしい内容です。
すべての人に通じることはACPは臨死期に行うよりも健康な状態の時から折に触れ、何度も繰り返すことでより良い最期を本人が選択できる機会が多くなると思っています。
〜〜事例紹介〜〜 もしバナゲームをACPに取り入れた事例

講義後にはご参加いただいたケアマネジャーさんから嬉しいコメントもいただきました。
・今後も定期的にACPをテーマに研修を希望します。いろいろな事例を通じて更に深めたいです。
・最期を迎えるご本人、ご家族に寄り添いたいが故に技術と知識は必要であり、更にグリーフケアについても実践できる事が目標です
・ACPについて知らないことが多かったのでとても勉強になりました。ありがとうございました。医療は敷居が高いと感じていたので、医療側から橋渡しになってほしいと伺い、とても嬉しく思いました。今後、医療との連携に役立て、利用者さんの思いに沿った介護をしていきたいと思います。
励みになるコメントをありがとうございます。
今後ともよろしくお願いいたします。
医療法人社団 双愛会
ファミリークリニック
在宅緩和ケアセンター
看護師長 神林








