患者様のご家族よりお手紙を頂戴いたしました~ファミリークリニック蒲田
こんにちは。
先日患者様のご家族よりお手紙を頂戴いたしました。

お手紙画像掲載のご了承をいただきました。素敵なお手紙をありがとうございます。
奥様の望まれていたご自宅で過ごすことが出来たと伺い、私どもも携わることができましたことを改めて御礼申し上げます。ありがとうございます。
ファミリークリニック一同、患者様やご家族様が穏やかな生活を過ごしていただけますよう努めてまいります。
医療法人社団 双愛会
ファミリークリニック蒲田
~地域で学ぶ褥瘡予防 勉強会のお知らせ~月刊*ファミクリWOCかわら版10月号_vol.24
 WOC(ウォック)とは、褥瘡をはじめあらゆる創傷とストーマ、失禁分野について専門性の高い看護を実践できる看護師の通称です
WOC(ウォック)とは、褥瘡をはじめあらゆる創傷とストーマ、失禁分野について専門性の高い看護を実践できる看護師の通称です
2022年10月(Vol.24)
自転車で訪問していると金木犀の香りがふわ~っとしてきて癒されます。
今月は11月8日に開催します研修会のご案内です。

訪問看護師、施設看護師、病院連携室の看護師、在宅に興味のある看護師の方々、ケアマネジャー、介護士、セラピストの皆様のご参加をお待ちしています!
お問い合わせやご相談など、お気軽に下記のLINEから頂けると幸いです !(^^)!

お写真によるWOC相談も承ります!!「友だち追加」QRコードから読取をお願いします。
医療法人社団 双愛会
ファミリークリニック蒲田・品川・多摩川
野口祥子(のぐちやすこ)
皮膚・排泄ケア認定看護師
mail:y.noguchi@twinheartmedical.com
~エアマットレスは寝てみないとわからない!~月刊*ファミクリWOCかわら版9月号_vol.23

WOC(ウォック)とは、褥瘡をはじめあらゆる創傷とストーマ、失禁分野について専門性の高い看護を実践できる看護師の通称です
2022年9月(Vol.23)
日中は暑いこともありますが、朝晩は肌寒くなり、秋の気配を感じますね 🌕🐇
8月の下旬に3年ぶりに現地開催されました「第24回日本褥瘡学会学術集会」に参加してきましたので、ご報告します。
エアマットレスは寝てみないとわからない!
褥瘡学会学術集会では「褥瘡マネジメントの未来ー新たな価値の想像ー」をテーマに講演・シンポジウム・パネルディスカッションなど大変学びの深い2日間を経験することができました。そして企業展示では実際にエアマットに横になり、寝心地を体験することができました。下記の2つのエアマットに関してレポートします。
エアマットに関してはWOCかわら版3月号で表を作成してお伝えしましたが、一部誤りもありましたので、またの機会に新規作成します。しかしどんな高機能のエアマットを使用しても、分厚いシーツを敷いたり、防水シーツを足していると効果が半減しますので、シーツは薄めのものを1枚敷くことを厳守しましょう。
お問い合わせやご相談など、お気軽に下記のLINEから頂けると幸いです !(^^)!

お写真によるWOC相談も承ります!!「友だち追加」QRコードから読取をお願いします。
医療法人社団 双愛会
ファミリークリニック蒲田・品川・多摩川
野口祥子(のぐちやすこ)
皮膚・排泄ケア認定看護師
mail:y.noguchi@twinheartmedical.com
~IADを予防しよう/ハイコスト編~月刊*ファミクリWOCかわら版8月号_vol.22

WOC(ウォック)とは、褥瘡をはじめあらゆる創傷とストーマ、失禁分野について専門性の高い看護を実践できる看護師の通称です
2022年8月(Vol.22)
毎日大変な暑さですが、皆さまいかがお過ごしですか?訪問途中に熱中症になりそうな時は、クーリッシュ片手に自転車を漕いでいます(マネしないようにお願いします) 🌞 皆さまもご自愛くださいね 😊
IADはおむつ内の排せつ物の付着によって起こる浸軟とバリア機能の低下が大きな原因です。
すなわち皮膚の浸軟を起こさないよう撥水とバリア機能を高めるスキンケアを行う必要があります。
今回はお金をかけて手間を省き、抜群の効果を狙います。
スキンケアの基本は洗浄、保湿、保護ですが、IADの場合は排せつ物から皮膚を守る「保護」が重要です。 保護:排泄物が皮膚に付着するのを防ぐために撥水性皮膚保護剤(図)を使用します。
商品によって、剤型は様々です。1日1回で良いタイプや手に取って塗布なのか、スプレーするのかなど、 自宅で介護を行う方にとって使いやすそうなものを選ぶと良いと思います。

商品説明は私見も入っておりますので、あくまでも参考にして下さいね!
お問い合わせやご相談など、お気軽に下記のLINEから頂けると幸いです !(^^)!

お写真によるWOC相談も承ります!!「友だち追加」QRコードから読取をお願いします。
医療法人社団 双愛会
ファミリークリニック蒲田・品川・多摩川
野口祥子(のぐちやすこ)
皮膚・排泄ケア認定看護師
mail:y.noguchi@twinheartmedical.com
~IADの予防ケア/ローコスト編~月刊*ファミクリWOCかわら版7月号_vol.21

WOC(ウォック)とは、褥瘡をはじめあらゆる創傷とストーマ、失禁分野について専門性の高い看護を実践できる看護師の通称です
2022年7月(Vol.21)
暑い暑い夏がやってきました!今年の夏は猛暑と節電と感染予防を同時に行っていかなければならない過酷な夏ですね。利用者さんや看護・介護を行う皆さまも涼しく過ごせるよう、知恵を出し合いましょう 🌴
介護用のスキンケア用品はお金をかければ高品質のものが手に入る時代ですが、私たち介護・看護に関わる者はお金がかかることに関して、患者さんや家族にお願いすることを得意としていません。
ローコストで失禁ケアを行うには、その分手間がかかりますし、手間やマンパワーが不足する時にはコストがかかります。大切なのは、IAD(失禁関連皮膚炎)を起こさないよう予防することです。
IADが発生してからの患者さんや家族の苦痛や医療費の負担を考慮すると、多少コストがかかっても確実に予防することが重要です。
IADを予防しよう(ローコスト編)
IADはおむつ内の排せつ物の付着によって起こる浸軟とバリア機能の低下が大きな原因です。
すなわち皮膚の浸軟を起こさないよう撥水とバリア機能を高めるスキンケアを行う必要があります。
スキンケアの基本は洗浄、保湿、保護ですが、IADの場合は排せつ物から皮膚を守る「保護」が重要です。
処方箋で出せる保護剤はありませんが、保湿剤をダブル使い(重ね塗り)することで、ある程度保護効果を発揮しますので参考にしてください。
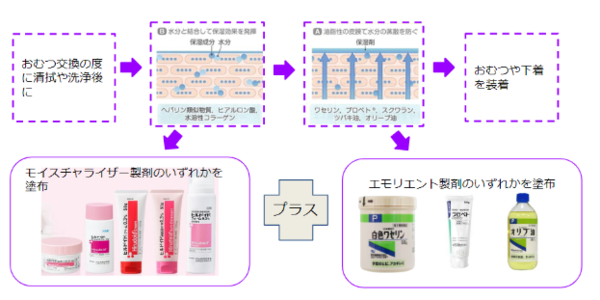
IADのケアでは清潔ケアのあと、モイスチャライザー製剤とエモリエント製剤で撥水とバリア機能の保持を行うことがわかりましたね!
次回はIAD予防のハイコスト編をお送りします!
お問い合わせやご相談など、お気軽に下記のLINEから頂けると幸いです !(^^)!

お写真によるWOC相談も承ります!!「友だち追加」QRコードから読取をお願いします。
医療法人社団 双愛会
ファミリークリニック蒲田・品川・多摩川
野口祥子(のぐちやすこ)
皮膚・排泄ケア認定看護師
mail:y.noguchi@twinheartmedical.com
~IADの機序について~月刊*ファミクリWOCかわら版6月号_vol.20

WOC(ウォック)とは、褥瘡をはじめあらゆる創傷とストーマ、失禁分野について専門性の高い看護を実践できる看護師の通称です
2022年6月(Vol.20)
東京も梅雨入りしましたね。草花は雨に濡れてもきれいだと感じることがありますが、自転車で移動する私たちにとってはカッパ着脱に時間がかかり、うっとおしくなりますね(´;ω;`) 今回はIADの機序についてお話します!
IAD(失禁関連皮膚炎)は同時多発的皮膚障害かも
失禁によって排せつ物が皮膚に長時間付着すると尿や便の水分によって角質細胞が膨潤し、皮膚の浸軟が起こります。浸軟した皮膚に尿や便が浸透することで刺激を受けた角化細胞は各種サイトカインを放出し、炎症反応を引き起こします。そこで皮膚の炎症として、発赤、びらん、潰瘍の症状が現れるのです。
これをIAD(Inconttinence-AssociatedDermatitis:失禁関連皮膚炎)と言います。
”単なるおむつかぶれでしょ?”と言っていたのはひと昔前で、IADの研究で様々なことがわかってきました。
排せつ物の付着によって皮膚の発赤が見られた時にはすでに消化酵素や細菌が皮膚真皮に侵入、損傷が起きていることが動物実験で確認されたのです。
この写真の状態のように発赤であっても図1のように皮膚の表面と内側の2重に傷害を受けているため、外観から観る以上に組織損傷が進んでいるのです。
(図1)
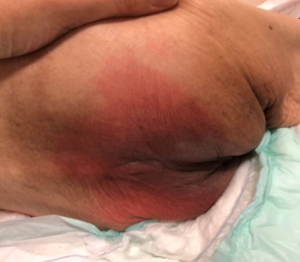
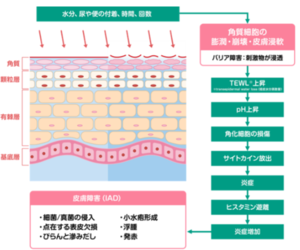
IAD(失禁関連皮膚炎)とは?ベストプラクティスを活用しよう!|コラム|花王プロフェッショナル 業務改善ナビ【介護施設】 (kao.com)より引用
発赤の時点ではもう遅いってこと?
予防が大事なのね!
予防するにはどうしたらいいのかな?
 IADのケアについては、次回お話ししますね!
IADのケアについては、次回お話ししますね!
お問い合わせやご相談など、お気軽に下記のLINEから頂けると幸いです !(^^)!

お写真によるWOC相談も承ります!!「友だち追加」QRコードから読取をお願いします。
医療法人社団 双愛会
ファミリークリニック蒲田・品川・多摩川
野口祥子(のぐちやすこ)
皮膚・排泄ケア認定看護師
mail:y.noguchi@twinheartmedical.com
~訪問中によく観る失禁ケアについて~月刊*ファミクリWOCかわら版5月号_vol.19

WOC(ウォック)とは、褥瘡をはじめあらゆる創傷とストーマ、失禁分野について専門性の高い看護を実践できる看護師の通称です
2022年5月(Vol.19)
新緑の季節到来ですね!過ごしやすくなりましたが紫外線の最も強い時期ですので、UVケアには力を入れましょう。新緑のパワーを吸収して無理なくいきましょうね 😊 今回は訪問中によく観る失禁ケアについてお話します。
1.おむつの中の環境を考えてみましょう
(図1)
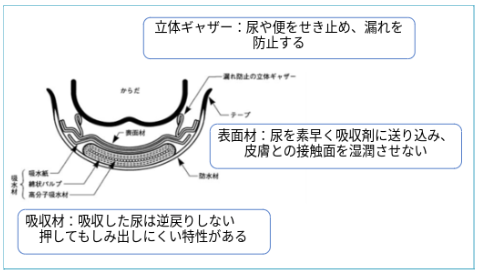
(図1) 日本衛生材料工業連合会:衛生関連製品・紙おむつについてhttps://www.jhpia.or.jp/product/diaper/data/structure.html 一部改変
WOCの勉強を行う中で、おむつの中は「高温多湿」とよく教えられてきました。しかし経験を積む中で、おむつの進化や患者さんの皮膚を見ていると単なる高温多湿ではないのだと感じています。
なぜなら、訪問時におむつ交換を行うと患者さんの皮膚は高温ではなくむしろ低温であり、排せつ物が付着していない時は臀部はさらっとしていることもあるのです。

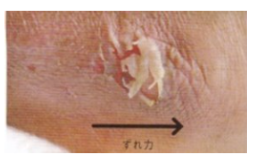
2.お尻を強く拭かないこと、尿とりパッドは引き抜かないこと
図1を見てみましょう。おむつに排出された尿は「表面材」を通過し、「吸収材」で一度吸収した尿を逆戻りさせない特徴を持っていますが、坐位や臥位で重力が加わり、湿った材質のものが皮膚に接触し蒸れやすくなっています。
また、臭いのきつい感染尿や濃縮尿、便は表面材を通過できないため、その水分が皮膚に加わると角質細胞が膨潤し、細胞間の結びつきがルーズになり「浸軟(ふやけ)」が起こります。浸軟した皮膚は、臀部の拭き取りやパッドの引き抜きなどの外力ですぐに破綻し、IAD(失禁関連皮膚炎)となるのです。
病院でも在宅でも、排せつ物を取り除こうとお尻を懸命に拭いている方が多い傾向にあり、写真のように容易に皮膚が破けます。
パッドは引き抜かず、患者さんに横になってもらって取り替えましょう。
次回はIADの機序についてお話しますね!
お問い合わせやご相談など、お気軽に下記のLINEから頂けると幸いです !(^^)!

お写真によるWOC相談も承ります!!「友だち追加」QRコードから読取をお願いします。
医療法人社団 双愛会
ファミリークリニック蒲田・品川・多摩川
野口祥子(のぐちやすこ)
皮膚・排泄ケア認定看護師
mail:y.noguchi@twinheartmedical.com
~管理栄養士とWOCの連携について~月刊*ファミクリWOCかわら版4月号_vol.18

WOC(ウォック)とは、褥瘡をはじめあらゆる創傷とストーマ、失禁分野について専門性の高い看護を実践できる看護師の通称です
2022年4月(Vol.18)
新年度が始まりました🌸今回は、当院の管理栄養士、青山祐子さんの登場です!
青山さんとは在宅の褥瘡保有患者さんの情報を共有し、少しでも改善するように日々検討しています。
1.在宅患者訪問褥瘡管理指導をおこなった結果
当院では2021年4月より『在宅患者訪問褥瘡管理指導』を行っています。
(詳細はこちらのブログもどうぞ→ 在宅患者訪問褥瘡管理指導を始めます)
d2( 真皮までの損傷 )以上の褥瘡がある方を対象に医師、管理栄養士、WOCがチームを組んで褥瘡対策に取り組むものです。今回は1年間の取り組み状況、実際の指導内容の紹介をしたいと思います。
この1年間で在宅患者訪問褥瘡管理指導を行った方は7名でした。
褥瘡がある方は、元々の病状が深刻な方や栄養状態が悪い方も多いため、全員が治るというわけではありませんが、改善に向かった方、治癒した方は3名いました。
カンファレンスは2〜3ヶ月に1回行います。その間にも毎月、医師・認定看護師・管理栄養士がそれぞれ訪問指導を行っています。褥瘡のケアはご家族だけでは不安なことや分からないことが多いと思います。いろいろな専門職に相談しやすい状況になるため、患者様・ご家族様の安心にもつながるものと思っています。
以下に実際のカンファレンスの場面を紹介します。
医師と管理栄養士、WOCの意見をまとめた指導内容を患者様やご家族、関係職種へ提示しています。
2.カンファレンス、指導内容例

【研修案内】 4月20 日(水)19:00 ~20:00
QRコードからお申込みをどうぞ →

マルホ㈱主催 第3回WOCナースによる在宅皮膚疾患WEBセミナー
「スキントラブルのリスクが高い高齢者の皮膚の特徴とスキンケア」
陽だまり訪問看護ステーション 大泉サテライト 皮膚・排泄ケア認定看護師 永治雄太先生
お問い合わせやご相談など、お気軽に下記のLINEから頂けると幸いです !(^^)!

お写真によるWOC相談も承ります!!「友だち追加」QRコードから読取をお願いします。
医療法人社団 双愛会
ファミリークリニック蒲田・品川・多摩川
野口祥子(のぐちやすこ)
皮膚・排泄ケア認定看護師
mail:y.noguchi@twinheartmedical.com
~マットレスの種類と選定方法について~月刊*ファミクリWOCかわら版3月号_vol.17

WOC(ウォック)とは、褥瘡をはじめあらゆる創傷とストーマ、失禁分野について専門性の高い看護を実践できる看護師の通称です
2022年3月(Vol.17)
訪問途中に花木のつぼみを見ると、「春だな~」と嬉しくなってきます 🌸
春は特に出会いや別れが多い季節ですね。これからも出会い、つながりを大切にしていきたいですね ☺
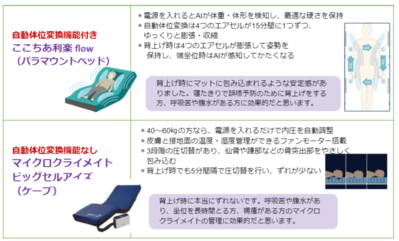
1.マットレスの種類と選定方法

えっ?体圧分散マットレスかエアーマットレスの2 種類じゃなかったの?
そうなんです!前回4種類を紹介しましたが、細かく説明しても混乱するので、2種類のままにしますね。
在宅では主に介護者の負担を軽減するために 自動体位変換付きを選択し、体位変換は指導しません!
①静止型マットレス・・・10㎝以上の厚さが望ましい
②圧切替型エアーマットレス(2種類)・・・
自動体位変換機能付き 圧切替型エアーマットレス
自動体位変換機能がない圧切替型エアーマットレス
2.自力体位変換が困難な方にはどのようなエアーマットを選定したら良いでしょうか?
正しくはOHスケールで判定するべきですが、自力体位変換が困難な方また近い将来それが予想される方は、下の表の自動体位変換機能付き圧切替型エアーマットレスを早期に導入しましょう。持論ですが、背上げ時のずれが少ないのは下2つですので、経管栄養の方、呼吸困難や腹水貯留で背上げをする方は検討してくださいね。

【研修案内】 4月20 日(水)19:00 ~20:00
QRコードからお申込みをどうぞ ↓

マルホ㈱主催 第3回WOCナースによる在宅皮膚疾患WEBセミナー
「スキントラブルのリスクが高い高齢者の皮膚の特徴とスキンケア」
陽だまり訪問看護ステーション 大泉サテライト 皮膚・排泄ケア認定看護師 永治雄太先生
お問い合わせやご相談など、お気軽に下記のLINEから頂けると幸いです !(^^)!

お写真によるWOC相談も承ります!!「友だち追加」QRコードから読取をお願いします。
医療法人社団 双愛会
ファミリークリニック蒲田・品川・多摩川
野口祥子(のぐちやすこ)
皮膚・排泄ケア認定看護師
mail:y.noguchi@twinheartmedical.com
~褥瘡予防に重要なマイクロクライメットについて~月刊*ファミクリWOCかわら版2月号_vol.16
 2022年2月(Vol.16)
2022年2月(Vol.16)
今年は例年より寒いので、自転車に乗って訪問する身としては足の先がじんじんしてこたえますよね(泣)。
そんな中でも梅の花が芳香を漂わせて咲いているのをみると、自然と口角が上がります!(^^)! 春はもうすぐですね!
褥瘡予防に重要なマイクロクライメットを知っていますか?
1.圧迫・摩擦・ずれとマイクロクライメット

☝こちらの『「クイックリファレンスガイド」は、褥瘡の予防と治療に関して裏付けとなるエビデンスからの抜粋と推奨を要約したものである。¹⁾』とイントロダクションに記載されています。
本文中の「新たな褥瘡予防法」の項にマイクロクライメット(皮膚局所の温度・湿度)のコントロールについて説明があり、マイクロクライメットとは、皮膚局所の温度・湿度のこと で、皮膚と接触する全ての面はマイクロクライメットに影響しており、 体圧分散寝具やカバーの選定に左右される ことがわかってきました。
つまり、 体温を上昇させないことと、湿度透過させて下げる機能がついた 体圧分散寝具が褥瘡予防には有用なのです。
1)NPUAP/EPUAP/PPPIA著褥瘡の予防と治療クイックリファレンスガイドP1より引用
2.具体的にはどのような体圧分散寝具やカバーを選定したら良いのでしょうか?
在宅で福祉用具専門相談員の方やケアマネジャーさんが紹介してくれるマットレスには以下の種類があります。
①静止型マットレス
②ハイブリッド型エアーマットレス
③圧切換型エアーマットレス
④自動体位変換機能付き圧切換型エアーマットレス

えっ?体圧分散マットレスかエアーマットレスの2 種類じゃなかったの?
そうなんです!次回(すぐに 3月号ですね ! ) 具体的な例をあげてお伝えします。
お楽しみにしてくださいね。
去る2月16日(水)
マルホ㈱主催
第2回WOCナースによる在宅皮膚疾患WEBセミナー
「在宅での終末期褥瘡の予防ケア&外用剤の継続看護について」
リモート研修を開催しました!
ご参加、ありがとうございました。次回も3月号でお知らせしますので、ぜひご参加くださいませ🌸
お問い合わせやご相談など、お気軽に下記のLINEから頂けると幸いです !(^^)!
ファミクリ公式 LINEはじめました!お友だち登録をよろしくお願いいたします!
 お写真によるWOC相談も承ります!!「友だち追加」QRコードから読取をお願いします。
お写真によるWOC相談も承ります!!「友だち追加」QRコードから読取をお願いします。
医療法人社団 双愛会
ファミリークリニック蒲田・品川・多摩川
野口祥子(のぐちやすこ)
皮膚・排泄ケア認定看護師
mail:y.noguchi@twinheartmedical.com







